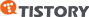백반증은 여러 가지 크기의 둥근 또는 불규칙한 모양의 색소가 빠진 흰 반점이 나타납니다.
때로는 흰 반점의 경계부가 오히려 검게 나타나기도 합니다.
흰 반점이 나타나는 것 외에 다른 자각 증상은 거의 없고 아주 드물게 병변 부위가 가렵거나 따끔따금한 경우도 있습니다.
백반증은 나타나는 형태에 따라 한 부위에 하나 또는 수개의 흰 반점이 생기는 국소형, 몸의 한 면을 따라 띠처럼 생기는 분절형, 전신에 넓게 퍼져 나타나는 전신형으로 나눌 수 있습니다.
그리고 얼굴과 손발의 끝 부위에 주로 생기는 말단 안면형이 있습니다.
최근에는 간단히 분절형과 비분절형 복합형으로만 나누기도 합니다.
분절형 백반증은 피부 분절을 따라 신체 일부에 국소적으로 발생하며 1-2년 정도 크기가 커질 수 있지만 대개 처음 발생한 형태 그대로 있고 더 이상 번지지 않는 경우가 대부분 입니다.
전신형 백반증 경우는 변화가 심하여 몇 년 동안 변화 없이 그대로 있다가도 수년 후 갑자기 번질 수 있습니다.
백반증에는 하얀 털(백모)이 잘 생기기도 하며 간혹 모발의 탈색이 제일 처음으로 나타나는 경우도 있습니다.
백반증은 미용상의 문제이며 대개 내과적 질환과는 관련성이 없고 전염되지 않습니다.
그러나 드물게 자가면역질환인 갑상선 질환 등이 동반될 수 있으므로 혈액검사를 실시하여 확인할 필요가 있습니다.
백반증은 대개 육안에 의한 관찰로 쉽게 진단할 수 있습니다.
그러나 피부에 흰 색 반점이 나타나는 질환은 백반증 외에도 매우 다양하므로 스스로 판단하여 진단을 내리거나 잘못된 치료를 받지 말고 피부과 전문의의 진찰을 받는 것이 중요합니다.
초기에는 감별이 어려우므로 우드등 검사(wood’s lamp)나 피부 조직검사 등을 통해 다른 질환과 감별해야 합니다.
이 외에도 눈의 이상, 귀 내부의 이상, 갑상선 질환, 빈혈 등이 드물게 동반되는 경우가 있어 이를 확인하기 위한 혈액 검사 등을 실시하기도 합니다.
아직 완전한 치료법이 개발되지 않은 상태로 환자들은 미용적 정신적 압박을 받고 있습니다.
무엇보다 중요한 것은 병에 대한 이해와 치료에 시간이 오래 걸릴 수 있다는 사실을 잘 인지하는 것입니다.
치료는 크게 국소도포제(연고제), 경구제제(먹는 약), 광선치료 및 엑시머 레이저, 표피 이식술 같은 외과적 치료로 크게 나눌 수 있습니다.
병변이 적은 경우에는 바르는 스테로이드가 효과가 있고 다른 치료와 병행할 수도 있습니다.
오남용할 때는 부작용으로 피부가 얇아지고 붉어지는 경우도 있으므로 병변의 위치와 크기, 치료기간 등을 고려해서 발라야 합니다.
스테로이드제는 백반증이 초기이거나 급속히 번질 경우 단기간 사용하면 부작용 없이 좋은 효과를 기대할 수 있습니다.
엽산, 토코페롤 같은 항산화제가 도움이 된다는 연구결과가 있으므로 치료의 보조목적으로 복용하기도 합니다.
광화학요법 (PUVA)은 광과민제를 미리 먹거나 바르고 광선치료를 하는 방법입니다.
이런 과정들이 불편하고 더불어 새로운 광치료법인 단파장 광요법이 나온 이후에는 일부 특수한 경우를 제외하고는 사용하지 않고 있습니다.
단파장 광선 (narrow band UVB) 요법은 일주일에 2-3회씩 단파장 광선치료를 하는 방법입니다.
소아 및 임산부에서도 안전하게 사용할 수 있고 효과도 뛰어나 백반증의 기본적인 치료법 중 하나입니다.
치료기간은 개인마다 차이가 있습니다.
표적 광선 치료(targeted phototherapy)는 308 nm 엑시머 레이저를 이용하는 방법입니다.
백반증이 있는 부위에만 집중적으로 치료할 수 있는 장점이 있습니다.
특히 얼굴에 백반증이 있는 경우 가장 선호하는 치료법 중 하나입니다.
하지만 전신에 넓은 부위에 퍼져 있는 경우는 치료하기가 힘들므로 그런 경우에는 단파장 광선치료법을 이용합니다.
'질병정보' 카테고리의 다른 글
| 요로결석, 여름철에 특히 주의 (0) | 2020.05.18 |
|---|---|
| 칸디다 질염 (0) | 2020.05.04 |
| 견관절 전방 탈구(어깨 탈구) (0) | 2020.04.07 |
| 드퀘르뱅 병(de Quervain’s Disease) (0) | 2020.04.06 |
| 비소세포폐암 (0) | 2020.04.03 |