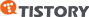결장의 전체 길이는 약 150cm입니다. 결장은 맹장, 상행결장, 횡행결장, 하행결장 및 에스결장으로 구분합니다. 결장의 지름은 맹장이 7.5cm이고, 항문 쪽으로 가깝게 내려갈수록 작아져서 에스결장의 경우 지름이 2.5cm가 됩니다. 결장은 맹장에서 시작되며, 맹장에 있는 회맹판에 의해 소장(회장)과 맹장이 연결됩니다. 맹장의 끝부분에는 충수가 붙어 있습니다. 그리고, 맹장 다음에 상행결장이 있는데 간 아랫부분에서 왼쪽으로 방향이 꺾이면서 횡행결장으로 연결됩니다.

횡행결장의 중간 부위는 아랫배쪽까지 쳐지기도 하는데, 골반까지 내려가는 경우도 있습니다. 횡행결장은 좌상복부에서 아래쪽으로 향하는 하행결장으로 연결되고, 하행결장은 왼쪽 아랫배로 내려와 에스결장으로 연결되는데, 에스결장은 사람마다 모양과 굽어진 정도가 다양합니다.
대장의 위치와 구조
소장으로부터 내려온 장 내용물은 결장을 지나면서 대변이 됩니다. 맹장, 상행결장 및 횡행결장에서는 전해질과 수분이 흡수되고 세균성 발효가 일어나며, 그 이후 장 내용물은 결장을 지나면서 딱딱한 대변이 되어 직장을 통해서 체외로 배출 됩니다.
결장에 생기는 악성 종양(암)을 결장암이라고 합니다.
결장암의 대부분을 차지하는 것은 선암입니다. 결장 선암은 결장 벽의 가장 안쪽 층인 점막층에서 발생하며, 진행할수록 점막하층으로 침윤되고 점막하층을 지나 근육층 및 그 이상의 단계로 진행하게 됩니다. 선암의 대부분은 선종이라는 양성 종양(폴립, 용종)이 진행되어 발생합니다.선암 이외에도 림프종, 육종, 신경 내분비종(유암종) 등이 발생할 수 있습니다.
2011년에 발표된 중앙암등록본부 자료에 의하면 2009년에 우리나라에서는 연 192,561건의 암이 발생되었는데, 그 중 결장암은 남녀를 합쳐서 연 13,641건으로 전체 암 발생의 7.1%를 차지하였습니다. 남녀 발생건수는 남자가 연 7,968건, 여자가 연 5,673건이었습니다. 남녀를 합쳐서 본 연령대별로는 60대가 30.5%로 가장 많고, 70대가 26.1%, 50대가 21.4%의 순입니다. (보건복지부 중앙암등록본부 2011년 12월 29일 발표자료)

식생활 습관은 오랫동안 결장암 발병에 가장 큰 영향을 미치는 환경적 요인으로 알려져 왔습니다. 동물성 지방 또는 포화 지방이 많은 식사를 할 경우 결장암의 위험도가 증가하며 돼지고기, 소고기 같은 붉은 고기의 섭취가 결장암 발생 위험을 높인다고 알려져 있습니다.
그 외에 저섬유소 식이, 가공 정제된 저잔여 식이, 알코올 등이 결장암의 발병 위험을 높이며, 일부 연구에서는 육류를 굽거나 튀기거나 바비큐 등으로 조리할 경우 결장암 발생 위험이 증가한다는 보고도 있습니다.
또한, 섭취 총 칼로리가 높으면 결장암의 위험도가 높아집니다. 음식의 종류와 상관없이 섭취 총 칼로리가 높을수록 결장암의 위험도가 높아진다는 사실이 많은 연구를 통해 밝혀졌습니다. 이와 함께 비만(특히, 내장 비만)도 결장암의 발병 위험을 높입니다.
결장암이 포함된 전체 대장암의 5%는 명확히 유전에 의해 발병하는 것으로 밝혀져 있고, 전체 대장암의 약 15~20%는 유전적 소인과 관계가 있는 것으로 알려져 있습니다.
결장암의 발병 위험을 높이는 가족 내 유전 질환으로는 크게 두 가지가 있습니다. 첫째는 선종성 대장 폴립(APC; adenomatosis polyposis coli) 유전자 (종양 억제 유전자)의 이상으로 발생하는 가족성 용종증(Familiar Adenomatous Polyposis)입니다. 이 질환은 수백개 또는 수천개의 선종성 용종이 대장 점막에 생기는 것으로 성인이 되면 거의 100% 암으로 발전합니다. 둘째는 유전성 비용종증 대장암(HNPCC; Hereditary Non-Polyposis Colorectal Cancer)이며, 이 질환은 이른 나이에 결장암이 발병하고 가족성 용종증보다 발생 빈도가 흔합니다. 이들 두 질환이 있을 경우 직계 가족의 결장암 발병 위험이 2~3배 증가하는 것으로 알려져 있습니다. 또한 가족 중에 대장암의 전구병변인 선종이나 대장암이 발생한 환자가 있는 경우 그 환자의 형제나 자식들에서 결장암이 발생할 확률이 일반인에 비해 높다고 알려져 있습니다.
결장의 유전성 종양의 밝혀진 원인 유전자는 다음과 같습니다.

용종(polyp)이란 장 점막의 일부가 주위 점막 표면보다 돌출하여 마치 혹처럼 형성된 병변을 말합니다. 용종은 양성 종양이지만 그 중 조직학적으로 선종성 용종이라 불리는 용종이 악성 종양, 즉 결장암으로 진행할 수 있는 것으로 알려져 있습니다.선종성 용종은 크기가 클수록(표면 직경 1.0cm 이상), 고등급 이(異)형성증을 보일수록, 그리고 융모(絨毛 villous)같은 특성을 보일수록 발암성이 높은 것으로 알려져 있습니다.
염증성 장질환은 궤양성 대장염(ulcerative colitis)과 크론병(Crohn’s disease)으로 분류될 수 있는데 이 질환이 있을 경우 결장암 발병 위험은 4배에서 20배까지 상승하고, 이로 인한 결장암은 일반 결장암보다 20~30년 일찍 발병하는 것으로 알려져 있습니다.

최근 결장암 발생률이 높은 서구 국가를 중심으로 수행된 연구들에 따르면, 노동량이 많은 직업군에서 결장암의 발생 위험이 감소되며, 일과 시간뿐 아니라 여가 시간에서의 신체 활동량의 증가도 결장암의 발생 위험을 낮춘다고 보고하였습니다.신체 활동이나 운동은 장의 연동 운동을 촉진시켜 대변의 장 내 통과 시간이 짧아지게 함으로써 대변 내 발암 물질과 대장 점막이 접촉할 시간을 줄여 발암 과정을 억제하게 됩니다.
결장암은 연령에 비례하여 발생하는 경향이 있어 50세 이상의 연령에서 흔하게 발생하는 양상을 보입니다. 특히, 발생 빈도가 가장 높은 연령은 60~70세입니다.
담배에 대해서는 여러가지 이견이 있는데, 최근 연구에 의하면 흡연자의 대장암 사망률이 비흡연자의 사망률보다 30~40% 정도 높다고 보고되고 있습니다.
결장암을 예방하기 위해서는 원인으로 알려진 것을 피하는 것이 중요합니다. 하지만 결장암을 포함한 많은 암은 발생 원인이 다양하고 암 발생에 여러 원인들이 복합적으로 작용하는 경우가 많아 발생 원인을 어느 한가지로 단정지을 수 없습니다. 그래서 결장암을 예방하기가 쉽지 않습니다. 하지만 몇 가지 예방에 도움이 되는 것들이 있습니다. 적당한 운동과 함께 동물성 지방 및 당분의 섭취를 줄이고 식이섬유가 풍부한 신선한 채소와 과일을 많이 먹는 것이 좋습니다. 그리고 비타민 A, C, E와 칼슘 등을 먹는 것도 도움이 됩니다.
섭취 총 칼로리가 높은 경우 결장암의 위험을 증가시킨다는 연구 결과가 있습니다. 그래서 적절하고 균형잡힌 칼로리 섭취가 예방에 도움이 됩니다.
과도한 음주는 특히 남자에 있어서 결장암의 위험을 높이며 흡연은 대장 선종과 결장암의 위험을 모두 높일 수 있습니다. 그래서 금주와 금연이 필요합니다.
결장암은 초기에 발견하여 치료하면 치료 성적이 매우 좋습니다. 또한 조기 검진을 통해 선종 단계에서 용종을 발견하여 대장 내시경으로 제거하면 결장암 발생 자체를 예방할 수 있습니다. 그러므로 대장 내시경검사를 통한 조기 검진이 중요합니다. 증상이 없는 저위험군인 경우, 50세 이후부터 매 5~10년마다 대장내시경검사를 받아야 합니다. 궤양성대장염, 크론병, 포이츠-예거 증후군, 가족성 용종증 등이 있는 경우와, 가족 중 연소기 용종, 대장암 혹은 용종, 가족성 용종증, 유전성 비용종증 대장암이 있는 경우는 고위험군에 속하며, 이 경우는 전문의와 상담 후 검사 방법과 검사 간격을 결정하여 정기적인 검사를 받는 것이 필요합니다.
조기 결장암은 증상이 없으며, 치료 시 완치율이 높기 때문에 검진을 통하여 빨리 발견하는 것이 중요합니다. 갑자기 대변을 보기가 힘들어지거나 횟수가 변하는 등의 배변 습관의 변화, 혈변, 배변 후 변이 남은 느낌, 배변할 때 통증, 예전보다 가늘어진 변 등의 증상이 있으면 반드시 결장암에 대한 검사를 받아보아야 합니다. 그러나 이러한 증상이 발생한 이후에 검사를 하여 진단되는 결장암은 진행성 결장암인 경우가 많습니다. 그러므로 증상이 없다 하더라도 주기적인 검진을 통해 결장암을 예방하고 조기에 진단하는 것이 중요합니다. 결장암 검진을 위해서는 대장암 검진 권고안을 따르면 됩니다.


대장암(결장암과 직장암 포함)의 국가 암 검진 프로그램의 검진 대상 및 검진 주기, 검진 방법은 다음과 같습니다. 검진 대상은 만 50세 이상의 남녀이며, 검진 주기는 1년 간격입니다, 검진 방법은 분변 잠혈 반응 검사를 실시하며 분변 잠혈 반응 검사에서 이상 소견이 있을 때에는 대장 내시경 검사 또는 대장 이중 조영 검사를 실시합니다.

조기 결장암은 대부분 증상이 없기 때문에 검사에서 우연히 발견되는 경우가 많습니다.
결장암이 진행됨에 따라 동반되는 증상 중 가장 흔한 증상은 변에 피가 섞여 나오는 것입니다. 거의 모든 예에서 배변 습관의 변화가 있으며, 변비가 심해지거나 설사가 동반될 수 있습니다. 배변 후에도 대변이 남아있는 듯한 느낌을 가질 수 있습니다. 약간의 통증을 느낄 수도 있으나 일반적으로 말기가 될 때까지 통증이 없습니다. 암의 크기가 커지면 장 내경이 좁아지거나 막히게 되는데, 이로 인해 배변 곤란, 복부 팽창 등이 생길 수도 있습니다. 말기가 되면 주위 신경을 침범하여 심한 통증을 일으킬 수 있습니다.
분변 잠혈 검사, 대장 이중 조영 검사, 대장 내시경 검사 등, 여러가지 검사 방법들이 있는데, 이 중 대장 전체의 관찰이 가능하고 검사와 동시에 조직 검사를 할 수 있는 대장 내시경 검사가 가장 효과적이고 정확한 검사로 추천되고 있습니다.

CEA는 태아 시기에 정상적으로 만들어지는 당단백질입니다. 정상인은 태어나기 전에 CEA의 생산이 중단되지만, 대장암 환자의 경우 혈중 CEA 수치가 증가하게 됩니다. 그러므로 성인에게서 신생아보다도 더 높은 CEA수치가 나타난다면, 이는 대장암의 가능성을 시사한다고 할 수 있습니다. 그러나, 간경변증, 간질환, 알코올성 췌장염, 흡연 등에 의해서도 CEA가 증가할 수 있기 때문에, 이 검사는 결장암 자체의 진단보다는 수술 후 치료 효과나 재발 확인을 위한 검사로서 더 유용하게 사용되고 있습니다.
분변 잠혈 검사는 대변 내에 미세하게 섞여 있는 혈액 성분을 확인하는 검사로서 위장관 출혈을 알아내기 위한 검사입니다. 결장암이 진행되어서 출혈을 한다면 분변 잠혈 검사에서 양성으로 나올 수 있습니다. 결장암에 대해서는 위 음성도 및 위 양성도가 높아서 정확도가 떨어지는 검사지만, 저렴한 비용으로 큰 불편없이 검사가 가능하다는 장점이 있습니다. 분변 잠혈 검사에서 양성이 나온 경우에는 결장암과 기타 다른 위장관 출혈 원인들과의 감별을 위해 반드시 대장 내시경 검사를 받아보아야 합니다.
대장 내시경 검사란, 항문을 통해 대장 내로 삽입된 대장 내시경으로 대장 내부를 직접 관찰하는 검사 방법입니다. 대장 내시경 검사는 대장 질환의 검사 방법 중 가장 정확한 검사 방법인데, 그 이유는 의사가 직접 병변의 표면을 관찰할 수 있으며, 필요에 따라 관찰과 동시에 조직 검사도 시행할 수 있기 때문입니다. 대장 내시경 검사는 조직 검사를 통해서 결장암을 확진할 수 있는 유일한 검사 방법입니다.
짧은 시간 동안만 작용하는 진정제(수면제)를 정맥 주사하여 큰 불편감 없이 수면 상태와 비슷한 상태에서 검사를 받을수 있는 의식하 진정 대장 내시경(수면 대장 내시경) 검사도 있습니다. 정확한 검사를 위해 환자는 전날 저녁 식사는 죽 등으로 가볍게 하고 하제를 복용하여 대장 내에 남아있는 분변을 제거해야 합니다.
대장 내부를 가장 정확하게 관찰할 수 있고, 조직 검사가 가능합니다. 용종이 발견되면 대장 내시경을 통해 용종을 제거할 수 있습니다.
검사하는 동안 환자가 느끼는 불편감이 있고, 암 등으로 대장 내강이 막혀 있으면 더 이상 검사를 진행할 수 없습니다.
대장 이중 조영 검사는 항문을 통해 작은 튜브를 삽입하고 바륨이라는 조영제와 공기를 대장 내에 넣어 바륨으로 대장 점막을 도포하고, 공기로 대장 내강을 확장시킨 후 X-선 투시 장치를 이용하여 영상을 얻어 검사하는 방법입니다. 전체 대장을 검사할 수 있으며 결장암의 위치 및 대장 벽의 변화를 알 수 있어서 대장 내시경 검사가 도입되기 전에는 대장 용종 및 결장암의 진단을 위해 가장 많이 사용되었던 검사입니다. 그러나 작은 용종의 발견율이 대장 내시경 검사에 비해 상대적으로 낮고, 최근 CT 대장 조영술이 개발되면서 그 사용이 줄어들고 있습니다.
대장 내시경 검사에 비해 통증이 덜하고 환자를 진정시키지 않아도 됩니다. 또한 전체 대장을 검사하여 대장 벽의 변화를 알 수 있고, 대장암 등의 병소의 위치도 정확히 확인할 수 있습니다.
대장 내에 분변이 남아있는 경우에 용종과의 구별이 어렵고, 용종이 수 밀리미터(mm) 이하로 작은 경우에는 발견율이 떨어집니다. 또한 치료 목적이 아닌 진단 목적으로만 사용 가능하여 용종 제거가 필요하거나 암이 의심되는 경우에는 용종 제거 및 조직 검사를 위해 대장 내시경 검사를 추가로 받아야 합니다.
전산화 단층 촬영(CT)은 결장암 자체의 진단보다는, 종양의 주위 조직 침윤 정도, 타 장기 (예: 간, 폐) 및 림프절 전이 여부 등을 규명하는데 더욱 도움을 줍니다. 전산화단층촬영(CT)은 간이나 폐, 림프절 등으로의 전이 여부를 검사하는데 가장 널리 사용되는 검사 방법입니다.
보통 전산화 단층 촬영을 위해서는 전날 특별한 처치가 필요하지 않으며 검사 당일 8시간 정도의 금식이 필요합니다. 전산화 단층 촬영을 시행하는 동안 환자는 정맥 주사를 통해서 조영제를 주입 받고 검사를 받습니다. 이때 콩팥의 기능이 떨어져 있는 환자나 전에 조영제에 알레르기 반응, 즉 조영제 주입 후 심한 구토, 발적, 두드러기, 가려움증, 목이 붓고 쉬는 듯한 증상을 보인 적이 있는 환자는 전산화단층촬영(CT)을 시행하기 전에 반드시 담당 의사와 상의해야 합니다.
CT 대장 조영술은 가상 대장 내시경(virtual colonoscopy)이라고도 합니다. 이 검사 방법은 먼저 항문을 통해 작은 튜브를 넣고 공기 또는 이산화탄소만을 주입하여 대장을 부풀린 후 CT를 이용하여 단면 영상들을 얻습니다. 이 영상들을 컴퓨터에서 3차원으로 재구성하여 내시경으로 대장 내부를 보는 듯한 영상을 얻어 검사하는 방법입니다. 검사를 받기 위해서는 전날 저녁에 죽 등으로 가볍게 식사한 후 하제를 복용하여 대장 내부에 남아 있는 분변을 제거해야 합니다.
대장 내시경에 비해서 간편하면서 환자가 느끼는 불편감도 적고, 5mm 이상 크기의 용종 발견율은 대장 내시경과 거의 비슷한 정도의 비교적 정확한 검사입니다. 대장 내강을 큰 종양이 막고 있어 대장 내시경이 통과하지 못하는 경우에도 병변의 윗부분을 검사할 수 있습니다. 또한 복강 내의 타 장기도 함께 검사할 수 있습니다.
대장 내시경에 비해 5mm 이하의 용종 발견율이 낮고, 가끔 잔변과 용종의 감별이 어려운 경우가 있습니다. 환자가 X-선을 조사 받아야 하며, 용종이 발견되어도 제거할 수 없어 다시 대장 내시경을 시행해서 제거해야 합니다.
자기 공명 영상은 결장암 자체의 진단에는 그다지 적합하지 않습니다. 다만, 간 전이를 규명하는데 전산화 단층 촬영(CT)보다 좀더 정확한 검사로서 전산화단층촬영(CT)검사에서 간 전이가 명확하지 않거나 간 내 전이 암의 개수를 정확히 파악하고자 할 때 추가 혹은 보조적으로 사용됩니다.
전산화단층촬영(CT)검사와 다른 조영제 주사를 이용하므로 전산화단층촬영(CT)검사에서 사용되는 조영제에 알레르기 반응을 보이는 경우에 이용될 수 있습니다.
전산화단층촬영(CT)검사 또는 초음파 검사에 비해 검사비가 비싸고, 검사 시간도 30분 내외로 CT검사에 비해 길며, 좁은 원통형 공간에 들어가 검사를 하므로 폐쇄 공포증이 있는 경우에는 검사를 하기 어렵습니다.
복벽을 통해 시행하는 초음파 검사는 전산화단층촬영(CT)와 상호보완적으로 복강 내 장기로의 전이를 파악하는데 주로 사용되는 검사입니다. 특히 간 전이 등을 발견하는데 유용합니다.
암 세포가 정상 세포에 비해 대사 활동이 빠른 점을 이용하여 포도당에 양전자 방출체를 표지 물질로 부착시켜 주사한 후 표지 물질로부터 방출되는 감마선으로 암 세포를 발견하는 검사법이 PET검사입니다. 그러나, 이 검사로부터 얻어지는 영상은 해부학적인 정보가 뚜렷하지 못하며 때로는 암이 아닌 염증 등의 병변에 의해서도 양성을 보이는 단점이 있습니다. 그리하여 PET검사와 함께 전산화단층촬영(CT)검사도 시행하여 두 검사의 결과를 하나의 영상으로 조합함으로써 PET검사만 시행할 때의 단점을 극복한 PET-CT검사가 개발되었습니다. 현재 나온 암 검사 방법 중 가장 민감도가 높다고 알려진 검사 방법입니다.
이 검사는 다른 검사보다 먼저 시행되거나 단독으로 시행되는 일은 드물며, 수술 전 전산화단층촬영(CT)에서 간, 폐 등의 타 장기 전이 및 림프절 전이 등이 의심될 때 이를 확인하기 위해 많이 사용됩니다. 특히, 수술 후 추적 전산화단층촬영(CT)에서 재발 또는 전이가 의심되는 경우에 추가로 많이 사용됩니다. PET에서 양성 반응을 보이는 부위 또는 병변이 확인되면 해당 부위의 조직 검사를 시행할 수도 있습니다.
항문으로의 출혈이 있는 경우 치질, 게실증, 혈관 이형성, 궤양성 대장염, 감염성 장염, 허혈성 장염, 고립성 직장궤양 등과 감별해야 합니다. 배변 습관의 변화가 있는 경우 염증성 장질환, 감염성 설사, 약제 복용, 과민성 장증후군과 감별이 필요하며 복부 종괴가 만져지는 경우 양성 종양, 게실증, 크론병, 결핵, 아메바증 등과 감별해야 합니다.
결장암의 대부분은 선종성 용종으로부터 시작합니다. 선종성 용종은 결장의 가장 안쪽 층인 점막층에서부터 생겨나기 시작해서 점점 크기가 커지다가 이 중 일부가 암으로 변하게 되고, 일단 암으로 변하면 결장 벽으로 점점 침윤해 들어가게 됩니다. 결장암이 더욱 진행되면 주위 림프절이나 타 장기로 전이될 수도 있습니다.
암의 진행 정도를 병기(stage)라고 합니다. 결장암의 치료 방법 선택 및 치료 후 예후 판정을 위해서는 결장암의 병기를 정확하게 분류하는 것이 가장 중요합니다. 특히, 수술 후 예후를 결정하는 가장 중요한 인자가 병기이며, 정확한 병기는 수술적으로 절제된 병변의 병리조직학적 검사를 통해서만 알 수 있습니다.
결장암의 병기 분류에 주로 사용되는 방법은TNM병기 분류법인데, TNM 병기는 결장 벽 침윤 정도(T), 결장 주위 림프절 전이 유무(N), 그리고 간, 폐 등 원격 장기 전이 여부(M) 각각에 대해서 병기를 정하고 이를 종합하여 최종적으로 TNM병기를 결정합니다. TNM병기는 1기에서 4기로 분류되고, 숫자가 높을수록 진행된 결장암입니다.







결장암의 병기별 치료 방법은 다음과 같습니다.

결장암의 치료에 있어서 수술적 치료는 가장 근본이 되는 치료입니다. 결장암에 대한 적절한 수술 원칙은 종양으로부터 원위부 및 근위부에 걸쳐 충분한 거리를 두고 장을 절제하고 이와 더불어 림프 경로를 광범위하게 절제하는 것입니다. 수술적인 치료로는 개복 수술과 복강경 수술이 있습니다.
결장암의 복강경 수술은 기존의 개복술과는 달리 커다란 절개창 없이 복강경용 카메라와 복강경 수술용 기구들이 들어갈 수 있는 작은 절개공들을 통해 수술하는 방법을 말합니다. 복강경 수술의 장점은 개복술에 비해 절개창이 작고 수술 시 주위 장기에 대한 손상이 적기 때문에 수술 후 통증이 적고 회복이 빨라 조기에 일상 생활로 복귀가 가능하다는 것이며, 상처가 작아 미용적인 측면에서도 장점이 있습니다. 그러나 모든 환자가 복강경 수술이 가능한 것은 아니므로 수술의 방법은 환자의 상태에 따라 결정하게 됩니다.
조기 결장암 중에서 암 세포가 점막층 또는 점막하층 일부에만 국한되어 있는 경우, 암 세포의 분화도가 좋고, 암 세포에 의해서 혈관이나 림프관이 침범되지 않은 경우라면 내시경적 절제술만으로도 치료가 가능합니다. 그러나, 내시경적 절제술 후 조직을 면밀히 검토하여 분화가 나쁜 경우, 혈관이나 림프관을 침범한 경우 또는 점막하층을 깊게 침범한 경우 중 어느 한 경우라도 해당된다면 이차적으로 개복 수술 또는 복강경 수술을 통하여 결장의 광범위한 절제를 시행해야 합니다.
내시경적 절제술만으로 치료를 받은 경우에도 정기적인 추적 검사는 받아야 합니다.
대장암의 내시경적 절제술
결장암의 수술 방법은 암의 위치에 따라 절제하는 범위가 달라집니다.
암이 맹장, 상행결장 또는 횡행결장 근위부에 발생한 경우에 시행합니다.소장의 끝 부분인 회장 10~15cm에서부터 맹장, 상행결장 그리고 횡행결장의 일부를 잘라내고 회장과 횡행결장을 연결(문합)시켜 줍니다.
횡행결장의 암은 확대 우측결장 절제술 또는 확대 좌측결장 절제술을 하기도 하고, 횡행결장 가운데 부분에 있는 암의 경우 황행결장 절제술을 하기도 합니다.
암이 좌측결장에 위치한 경우에 시행합니다. 횡행결장 말단부에서 에스결장 일부까지 절제 후 횡행결장과 에스결장을 연결해 줍니다.
암이 에스결장에 위치한 경우에 합니다.


항암 화학 요법이란 주사 또는 먹는 항암제를 사용하는 치료법입니다. 여러 약제를 동시에 같이 사용하거나 단독 약제만을 사용하기도 합니다. 약물은 전신으로 전달되므로 결장에 있는 암뿐만 아니라 간이나 폐 등으로 전이된 곳에도 효과를 보이는 전신 치료법 입니다.결장암에 있어서 항암제 치료는 수술 후에 재발의 위험을 낮추기 위한 치료인 보조 항암 화학 요법과 전이가 되거나 재발이 된 경우 생명 연장을 위한 치료인 고식적 항암 화학 요법의 목적으로 사용됩니다.
결장암에 효과적인 항암제로는 5-에프유 (5-FU), 유에프티(UFT), 켑사이타빈 [Capecitabine, 상품명: 젤로다(Xeloda)] 티에스-원 (TS-1)과 같은 플루오로피리미딘(Fluoropyrimidine)계 약물, 이리노테칸 [Irinotecan, 상품명: 갬푸토(Campto)] 및 옥살리플라틴(Oxaliplatin)과 같은 약물이 널리 이용되고 있습니다.
주사 항암제인 5-에프유는 지난 약 50년간 결장암 치료에 근간이 되어왔으며, 최근에 개발된 ‘켑사이타빈’과 같은 경구용 약제는 5-에프유만큼 효과가 있어 치료에 널리 이용되고 있습니다. 또한 새로 개발된 주사약제인 옥살리플라틴이나 이리노테칸을 위 약제들과 함께 사용하면 더 큰 효과를 볼 수 있습니다. 그러나, 암이 여러 곳으로 퍼져서 전이된 곳을 절제하는 수술이 불가능한 경우, 치료의 목표는 환자의 생존 기간 연장과 삶의 질 향상이며, 약제의 부작용을 견디는 정도도 환자마다 다르므로, 환자와 가족 그리고 담당 주치의와 충분히 상의 후 어느 것을 사용할 것인지 결정해야 합니다.
최근에는 암에 주로 발현하는 수용체나 혈관을 타깃으로 한 세툭시맙[Cetuximab, 상품명: 어얼비툭스(Erbitux)]이나 베바시주맙[Bevacizumab,상품명: 아바스틴(Avastin)]과 같은 신약이 개발되어 사용되고 있습니다. 어얼비툭스는 암 세포에서 많이 발현되는 표피 세포 성장 인자 수용체(epidermal growth factor receptor)를 차단하는 것이고, 아바스틴은 암의 성장과 전이에 필요한 새로운 혈관 생성을 억제하는 것입니다. 이들 신약은 항암제와 같이 사용할 때 질병의 진행을 늦추고, 생존율을 30% 이상 향상시키며, 항암제를 사용 할 때 흔히 나타나는 구토, 설사, 탈모와 같은 부작용을 더 악화시키지 않은 것으로 알려져 있습니다. 그러나 매우 고가이며, 이들 신약을 사용한다고 해서 반드시 병이 완치되는 것은 아니므로 담당 의사와 충분히 상의 후 사용을 결정해야 합니다.

암을 완전히 절제한 경우(2기, 3기 및 4기 일부), 항암 화학 요법은 재발률을 낮추기 위한 목적으로 대략6개월 동안 시행합니다. 이후로도 경구용 항암제를 계속 복용하는 경우가 있으나, 치료 기간을 연장한다고 재발이 줄어든다는 근거는 없습니다.
그러나, 수술이 불가능하거나 수술을 하였어도 암의 일부가 남은 경우, 치료 기간은 미리 정할 수 없습니다. 항암 화학 요법의 효과 정도, 부작용의 정도, 환자의 건강 상태 등에 따라 치료 기간이 달라져 일찍 끝내거나 1년 이상 치료를 하는 경우도 있습니다.
항암화학요법에도 불구하고 암이 계속 진행하는 경우나 항암화학요법의 부작용을 환자분이 감당하기 어려운 경우에 치료를 중단할 수 있습니다. 또한 항암제 투여로 최대한의 효과를 얻었다고 판단되는 경우도 치료를 일시 중단하고 결과를 지켜 볼 수 있습니다.
그러나, 수술이 불가능하거나 수술을 하였어도 암의 일부가 남은 경우, 치료 기간은 미리 정할 수 없습니다. 항암 화학 요법의 효과 정도, 부작용의 정도, 환자의 건강 상태 등에 따라 치료 기간이 달라져 일찍 끝내거나 1년 이상 치료를 하는 경우도 있습니다.
수술의 부작용으로 수술 후에 여러가지 합병증이 발생할 수 있습니다. 결장암 수술 후 발생할 수 있는 합병증으로는,
전신 마취로 인해 폐에 가래가 고여서 생기는데, 이에는 무기폐, 폐렴 등이 있습니다. 수술 후 폐합병증을 예방하기 위해서는 수술 후 심호흡을 하고, 기침이나 가래 뱉어내기 등을 해야 합니다. 수술 전 풍선 불기나, 특수한 흡기 연습 기구를 가지고 숨을 크게 들이쉬고 내쉬는 연습을 하고, 수술 후에도 이를 활용해 숨을 크게 쉼으로써 폐합병증을 예방할 수 있습니다.
장을 자르고 이어준 부위(문합부)가 잘 아물지 않아서 장 내용물이 장 밖으로 새는 것을 말합니다. 문합부 누출이 되면 염증이 생기고 고름이 생깁니다. 문합부에 누출이 심하지 않아 특별한 증상이 없는 경우엔 금식을 하면서 항생제 치료만을 할 수도 있고, 염증이 심한 경우 복막염이 생길 수 있어 재수술을 하기도 합니다.

배 안에 고름 주머니가 생기는 것입니다. 수술 범위가 크거나, 수술 시간이 오래 걸렸거나, 환자의 면역 능력이 떨어진 경우와 고령, 당뇨 등이 위험 요인입니다. 배가 아프고, 수술 후 5-10일 사이에 열이 날 수 있습니다. 배 안에 관을 삽입하여 고름을 몸 밖으로 빼주고, 항생제 치료를 하게 됩니다.
수술 상처가 잘 아물지 않거나 곪는 경우가 발생할 수 있습니다. 염증이 약한 경우 간단한 상처 치료(드레싱, dressing)를 통해 나을 수 있으나, 심한 경우 상처 치료 후 수술실에서 다시 수술 상처를 봉합할 수도 있습니다.
복강 내 수술 받은 경험이 없는 건강한 사람의 경우에는 복강 내에 있는 소장, 대장, 위, 복막 등의 장기들이 기름을 발라놓은 것처럼 서로 달라붙지 않고 미끄러지도록 되어 있습니다. 그러나, 복강 내에서 수술을 하게 되면 이러한 장기들이 서로 들러붙게 됩니다. 이러한 현상을 유착이라고 하는데, 이 중 소장이나 대장이 복강 내 다른 부위에 달라붙는 것을 장 유착이라고 합니다.
장이 꼬이거나 꺽인 상태에서 유착이 일어나면 장 내용물이 밑으로 내려가지 않는 장 폐색 증상이 나타나게 됩니다. 장 유착에 의한 장 폐색은 수술 후 발생하는 가장 흔한 합병증 중의 하나이며, 이를 예방하기 위해서는 수술 다음날부터 보조기 등을 이용하여 걷는 운동을 시작하도록 하는 것이 좋습니다. 장 폐색이 생기면 금식을 하고, 정맥 수액 요법을 하면서 걷는 운동을 해서 장의 막힌 부위가 다시 통과가 잘 되도록 합니다. 그러나, 장 폐색이 심하면 코를 통해 위나 소장까지 관(호스)를 넣어 장 내용물을 몸 밖으로 강제로 빼내기도 하고, 그래도 호전되지 않으면 수술을 해서 막힌 장을 풀어 줍니다.
결장암으로 결장의 일부 또는 거의 대부분을 절제한 경우에는 대변을 저장했다가 모아서 배출하는 결장이 없어져서 수술 후 변을 아주 자주 보는 증상이 나타날 수 있습니다. 결장을 얼마만큼 절제했는지에 따라 증상이 심하거나 덜할 수 있습니다.
화장실에 자주 가게 되면 항문 주위가 헐어 통증이 발생할 수 있습니다. 이런 경우에는 배변 후에 휴지를 사용하는 것보다 샤워기, 비데 등을 이용해 물로 씻는 것이 좋습니다. 비누는 피부를 더 자극시키기 때문에 사용하지 않는 것이 좋으며, 비데 사용 시에는 물의 압력이 너무 세어 피부 손상이 더 심해지지 않도록 주의해야 합니다. 물로 씻은 후에는 마른 수건으로 문지르지 말고 꾹꾹 눌러서 물기를 없애는 것이 좋습니다. 속옷은 너무 끼지 않는 것을 착용하는 것이 좋습니다. 땀이 많이 나는 분들의 경우 베이비 파우더를 항문 주위에 뿌리는 것이 도움이 될 수 있습니다.
화장실에 자주 가게 되면 항문 주의가 헐어 통증이 발생할 수 있습니다. 이런 경우에는 배변 후에 휴지를 사용하는 것보다 샤워기, 비데 등을 이용해 물로 씻는 것이 좋습니다. 비누는 피부를 더 자극시키기 때문에 사용하지 않는 것이 좋으며, 비데 사용 시에는 물의 압력이 너무 세어 피부 손상이 더 심해지지 않도록 주의해야 합니다. 물로 씻은 후에는 마른 수건으로 문지르지 말고 꾹꾹 눌러서 물기를 없애는 것이 좋습니다. 속옷은 너무 끼지 않는 것을 착용하는 것이 좋습니다. 땀이 많이 나는 분들의 경우 베이비 파우더를 항문 주위에 뿌리는 것이 도움이 될 수 있습니다.
항암제는 암 세포의 성장과 분열이 빠른 성질을 이용하여 선택적으로 암 세포를 사멸시키는 특징이 있습니다. 즉, 분열 속도가 빠른 세포들이 주로 항암제로 인해 죽게 됩니다. 그러나, 일부 정상적인 세포들 중 빨리 증식하는 세포들도 항암제의 영향을 받게 되므로 이로 인해 정상 조직이 손상되어 부작용이 발생하게 됩니다. 그러나 치료를 완료하면 대부분 정상으로 회복됩니다.
주로 발생하는 부작용은 백혈구나 혈소판 감소증, 탈모, 오심, 구토, 피로 등이 있습니다. 그러나, 항암제에 따라 더 흔하게 나타날 수 있거나 특이한 부작용이 있습니다.
결장암에서 흔히 사용하는 약제들의 부작용은 다음과 같습니다.

위와 같은 부작용은 매 치료 때마다 발생하는 것은 아니며, 부작용의 정도는 개인차가 있지만 대부분의 경우 경미하고, 치료를 중단하면 없어지는 것이 일반적입니다. 무엇보다도 부작용이 생긴 경우에 담당 의사나 간호사와 상의하여 도움을 받는 것이 중요합니다.
신약, 즉 표적 치료제의 경우에는 암 세포에만 발현되는 특정 암 단백질만 골라서 성장을 억제시키므로 위와 같은 일반적인 항암제의 부작용은 훨씬 적거나 거의 나타나지 않습니다. 대신 각 신약마다 특이한 부작용이 있으므로, 신약을 투여받는 환자분은 이러한 부작용과 동반되는 증상에 대해 알아두실 필요가 있습니다. 어얼비툭스는 정맥주사 시의 과민 반응, 피부 발진 및 설사 등의 부작용이 나타날 수 있으며, 아바스틴은 고혈압, 단백뇨 및 창상 치유 지연, 혈전증 등의 부작용이 간혹 발생합니다.
결장암은 근치적 절제술을 시행하여도 20~50%에서 재발이 됩니다. 재발은 국소 재발, 원격 전이, 그리고 국소 재발과 원격 전이가 동반된 재발의 세 가지 형태로 나타납니다. 결장암에서의 전이는 혈관을 통한 전파, 림프절을 통한 전파, 경복막 전파 등의 경로로 전이가 일어납니다. 이 중 혈액 전이는 암 세포가 혈관을 통해서 몸에 퍼지는 경우이며, 림프절 전이는 암 부위에서 배액되는 림프관의 림프절들이 암 세포의 침범으로 커지는 것입니다. 이때 암 세포가 침범한 림프절 수가 많을수록, 멀리 떨어진 림프절까지 침범할수록 예후는 나쁘게 됩니다. 한편, 국소 재발은 내시경으로 진단할 수 있는 문합부 재발, 문합부 주위 재발의 형태로 나타나며, 원격 전이는 간, 폐, 골, 부신 및 뇌 등에 흔히 발생합니다.
결장암의 재발은 근치적 절제술 후 어느 시기에서든지 발생할 수 있으나 평균 재발 시기는 12~24개월로, 재발의 60~80%는 24개월 이내에 발생합니다. 또한 수술 후 3~5년에 재발의 90%가 발견되며 5년 후부터는 재발의 가능성이 둔화됩니다.
결장암의 재발과 관련하여, 근치적 절제술 후 재발에 대하여 정기적 추적 조사가 필요합니다. 추적 조사의 목적은 초기에 발생하여 증상이 없으며 재수술로 근치적 절제가 가능한 재발을 발견함으로써 생존율의 향상을 가져오는데 있습니다.
치료 후 검사 방법은 재발의 가능성, 재발의 시기 및 재발의 양상 등 환자의 상태에 따라 적절한 방법으로 시행됩니다.
체중 감소, 식욕 부진, 무력감 등 전신 증상과 복통, 골반부 통증, 기침, 배변 습관의 변화 및 항문 출혈 등 재발이 의심되는 국소 증상이 발생하면 주의를 기울여야 합니다. 이 때 복부, 서혜부의 진찰 및 직장 수지 검사가 필요하며 여성의 경우 부인과적 내진을 시행하여야 합니다. 이러한 증상 및 이학적 검사 소견을 기초로 하여 정밀한 검사인 대장 내시경 검사와 영상 진단 등을 시행하여 재발을 진단하게 됩니다.
내시경 검사와 대장 이중 조영 검사는 문합부 재발과 새로 발생하는 이시성 종양을 발견하기 위하여 시행되는데, 대장 내시경 검사가 효과적으로 이용됩니다.
폐 전이 발견을 위하여 검사를 시행합니다. 폐 전이가 의심되는 경우 흉부 전산화단층촬영(CT)을 시행할 수도 있습니다.
복부 초음파 검사, 복부 및 흉부 전산화단층촬영(CT), 자기공명영상(MRI), 양전자 방출 단층 촬영 (Positron Emission Tomography, PET) 및 PET-CT 검사 등의 영상 진단 방법은 재발의 부위 및 상태를 비교적 정확하게 진단할 수 있습니다.
혈청 CEA검사는 비교적 간편하게 시행할 수 있어 결장암의 근치적 절제술 후 중요한 추적 조사의 방법으로 이용되고 있습니다. 그러나, 혈중 CEA치가 정상 이상으로 증가되어도 췌장 질환이나 간 질환 등 여러 양성 질환과 흡연 또는 음주로 인한 것일 수도 있으므로 결장암 재발을 진단하는 데에 한계가 있습니다. 혈청 CEA 상승 자체가 꼭 재발을 의미하지는 않으며 영상 진단과 함께 재발을 진단하게 됩니다.
수술 전 혈중 CEA치의 상승이 있는 결장암은 암의 진행 정도 및 전이와 관계가 있어 근치적 절제술 후 재발 가능성이 많으며 또한 예후가 불량합니다. 혈중 CEA치의 상승은 임상적으로 재발이 발견되기 4~5개월 전에 나타나 재발을 조기 발견 할 수 있으며, 추적 조사에서 상승 시 72~97%에서 재발 가능성을 예측할 수 있습니다.
국소 재발한 결장암은 문합부나 결장 바깥쪽 주변 조직에 위치하게 됩니다. 또한 인접한 주변 장기나 구조물로 침입하게 되어 그에 따른 증상이 생기게 됩니다. 절제가 가능한 국소 재발인 경우 수술적 치료가 먼저 고려됩니다. 문합부나 그 주변에 재발한 절제 가능한 결장암의 경우 다시 결장 절제를 하고 또 다른 재발을 예방하기 위해 주변 조직을 광범위하게 제거하게 됩니다. 암이 주변 장기를 침범한 경우에 침범된 장기를 같이 절제하기도 합니다. 수술이 광범위해질수록 수술 후 부작용이나 합병증이 생길 가능성이 높습니다.수술 후 재발을 줄이기 위해 항암 화학 요법을 시행하기도 합니다.수술이 불가능한 경우에는 생명 연장과 삶의 질의 향상을 위해 항암 화학 요법을 시행합니다.
결장의 혈액과 림프(액)이 모두 간으로 모이기 때문에, 결장암에서 간은 전이가 잘 생기는 장기입니다. 결장암이 간에 전이된 경우 병기를 4기, 즉 가장 진행된 상태로 분류합니다. 재발한 결장암이 절제 가능하고 간 전이 부위도 절제 가능한 경우 간도 같이 절제해서 좋은 결과를 기대할 수 있습니다.간 전이 절제 후 남은 간의 기능이 충분할 때 간 절제의 적응증이 됩니다. 그러므로 간 수술의 가능성 여부는 담당 의사와 상의하기 바랍니다.
간 수술이 불가능하다 하더라도 증상 (장 폐쇄, 장 천공, 장 출혈 등)을 일으킬 수 있는 결장에 있는 암은 수술로 절제하는 것이 좋습니다. 이후에 항암제 치료를 합니다.
간 전이는 결장암 환자의 제일 큰 사망 원인 중 하나입니다. 그렇지만 간에 전이가 되었어도 수술 등으로 전이된 암을 절제할 수 있는 경우 20~40%의 장기 생존을 기대할 수 있고, 첫 번째 수술로 절제가 불가능한 경우라도 항암 화학 요법 후 간 절제술이 가능한 경우 장기 생존을 기대할 수 있습니다. 간 전이의 정도에 따라 다르나 간 절제가 불가능해 항암 화학 요법만 하는 경우 5년 생존율은 5% 미만입니다.
결장암 환자에서 간의 전이가 있는 경우 고주파를 이용하여 열을 발생시켜 전이된 암 세포를 없애는 방법을 고주파 열 치료라고 합니다.
고주파 열 치료는 초음파 검사(때로는 전산화단층촬영(CT)검사로)를 시행하면서 고주파 유도 가능한 약 2mm 두께의 바늘을 표피에서 간 내 전이 암 종괴에 꽂고 고주파를 이용하여 열을 발생시켜 체내 국소적으로 암 세포 종괴 및 주변 부분의 온도를 올려(70~80℃ 암 세포를 죽이는 방법입니다. 그러나, 모든 간 내 전이 암에서 사용 가능한 것은 아니며 전이 암의 크기, 개수, 위치 등의 조건이 적합해야만 시술이 가능하고, 치료 효과를 기대할 수 있습니다.
시술은 수술 중 같이 시행되거나 수술과 별개의 단독 요법으로 시행되기도 합니다. 고주파 열 치료 단독 요법 시에는 전신 마취 없이 국소 마취만으로 가능하며, 전이 암의 크기, 개수 등에 따라 다르나 약 1시간 내외의 시간이 소요됩니다.
고주파 열 치료의 장점은 시술 후 별 문제가 없으면 24~48시간 이내에 퇴원이 가능한 것이나, 고주파 열 치료 부위의 미세 잔류암 세포에 의해 재발이 있을 수 있고 수술보다 비용 부담이 크다는 단점이 있습니다.
폐로 전이가 되었어도 폐 외에 다른 곳에 재발되지 않았고, 폐로 전이된 병변의 수가 많지 않아 완전 절제가 가능해 보이면 수술을 고려할 수 있습니다. 이 경우 완치 가능성도 있습니다. 폐 전이 외 다른 장기의 재발이 있어도 타 장기의 근치적 절제가 가능하다면 예후는 폐 전이만 있는 경우와 비슷한 결과를 보여 타 장기의 재발이 동반된 폐 전이도 절제가 불가능한 것은 아닙니다.
수술이 불가능한 경우, 항암제 치료로 생명을 연장시키고 삶의 질을 향상시킬 수 있으므로 적극적으로 항암제 치료를 받을 것을 권합니다. 환자의 상태에 따라 항암제 치료로 인한 부작용을 감내하기 어려워 증상만을 조절하면서 지낼 것을 원하는 환자는 가족, 치료를 담당하는 의사와 충분히 상의해야 합니다.
결장암은 혈관이나 림프관을 통한 원격 전이 외에 암 세포가 결장의 바깥쪽 복강 내로 씨 뿌려지듯이 퍼진 후(이를 복막파종이라고 합니다.) 이들이 점점 커져 주위로 침윤해 들어가는 경우도 있습니다. 이와 같이 복강 내로 암 세포가 퍼진 상태에서는 수술적 치료로써 완치를 기대하기 어려운 경우가 많습니다. 복통, 장 폐색, 복수 등과 같은 증상을 유발하며, 다른 원격 전이가 있는 경우처럼 항암제 치료로 생명을 연장시키고 삶의 질을 향상시킬 수 있습니다. 장 폐색이 심한 경우에는 장 내용물의 소통을 위해 장 일부를 절제하거나 장 폐색보다 상부의 장을 이용해 장루를 만들어 주는 수술을 하기도 합니다.
척추 뼈는 인체를 지탱하며, 체중을 지표로 전달하는 중심축 역할을 합니다. 아울러 척수라는 매우 중요한 신경 구조물을 내부에 감싸고 있기 때문에 척추 뼈가 손상되면 거동이 불편함은 물론 통증 및 신체 마비 증상이 나타날 수 있습니다. 따라서 척추 뼈로 전이된 경우에는 증상의 유무와 상관없이 방사선 치료를 권유하게 되는데, 그 까닭은 전이 병변의 진행으로 인해 압박 골절이 발생하는 것을 방지하고 신경 마비 증상을 예방하거나 지연시킬 수 있기 때문입니다. 아울러 가능할 경우 수술을 함께 시행하는 경우도 있습니다. 국소 치료가 완료된 경우에는 전신적인 치료 효과를 위해 항암 화학 요법을 시행합니다.
결장암의 사망률은 꾸준히 감소하고 있습니다. 이는 조기에 발견되는 경우가 점차 늘어나고 있으며 또한 치료 방법들이 계속 발전되어 치료 성적이 향상되었기 때문입니다. 아직까지 약으로 결장암을 고칠 수 있는 방법이 없는 만큼 수술적 치료가 가장 기본적인 치료 방법이며, 치료율을 높이는 가장 좋은 방법은 조기에 발견하여 수술적인 치료를 받는 것입니다. 아주 초기에 발견하면 결장을 자르지 않고 내시경으로도 국소 절제를 할 수가 있으며, 그보다 조금 더 진행한 결장암은 복강경과 로봇을 이용하여 수술하는 등 과거보다 삶의 질을 높일 수 있는 수술 방법들이 계속 연구 개발 중입니다.
진행성 결장암의 경우에는 대장을 포함하여 림프절을 광범위하게 제거하는 적극적인 수술을 시행하며, 재발률을 낮추기 위해 보조적으로 항암 화학 요법이 이루어지고 있습니다. 치료 당시의 병이 얼마나 진행되었는지에 따라 치료 성적은 차이가 있게 되며, 조기 결장암의 경우 높은 완치율이 보고되고 있습니다.
결장암의 병기와 병기별 생존율은 다음과 같습니다. 미국 국립암연구소(National Cancer Institute, NCI)의 SEER 자료에서는 종양의 병기를 국소 병변(localized cancer: 종양이 발생한 장기에 국한), 부위 병변(regional cancer: 종양이 원발 부위를 넘어서 근처의 장기나 림프절로 퍼진 경우), 전이 병변(distant caner: 종양이 원발 부위에서 원격 장기나 림프절로 퍼진 경우)으로 간단히 정의하고 있습니다. SEER 자료에 따른 결장암의 5년 상대 생존율은 다음과 같습니다. 결장암의 상대 생존율이란 결장암을 가진 환자가 일정 기간 동안 살아 있는 확률(관찰 생존율)을 동일한 성별, 연령군을 가지는 일반 인구의 기대 생존율로 나누어 구한 값으로, 결장암 환자가 결장암 이외의 다른 원인으로 사망했을 경우는 포함되지 않은 생존율을 말합니다.

한편, 국내에서 2010년에 발표된 중앙암등록본부 자료에 의하면 2004-2008년의 결장암이 포함된 대장암의 5년 상대 생존율은 남녀 전체 70.1%로 보고되었으며, 남자가 72.0%, 여자가 67.5% 였습니다.

신체적인 무리(무거운 물건을 들거나 아랫배에 힘이 주어지는 것을 포함합니다.)를 주는 직업이 아니라면 큰 어려움 없이 직장으로 돌아갈 수 있습니다. 여가 활동은 장루 때문에 제한을 받는 일은 매우 적습니다. 그러나, 복압을 상승시키는 일은 피해야 합니다. 여행 시에는 여분의 부착물을 준비하도록 하며, 마시는 물을 바꾸면 설사의 위험이 있으므로 익숙한 물을 미리 준비하거나 시판되는 생수를 마시도록 합니다.

물은 장루에 해롭지 않으며, 비누도 장루 자체에 자극을 주지 않습니다. 또한 장 내에 압력이 있어서 물이 장루 안으로 들어가지 않습니다. 그러므로 장루를 가지고 있는 환자도 목욕이나 샤워 또는 통 목욕을 할 수 있습니다. 민물이나 바다에서 수영할 경우에는 위생상 딱 붙는 장루주머니를 차는 것이 좋습니다. 수영을 할 때는 사전에 주머니를 비우고, 식사는 가볍게 하도록 합니다.
대부분의 장루 환자들은 정상적인 성생활을 할 수 있습니다. 장루를 가지고 있는 환자들이 성생활을 하지 못하는 가장 큰 이유는 장루를 지닌 자신의 외형적인 모습 때문에 자신감이 결여되고 열등감이 생기기 때문입니다. 이를 극복하기 위해서는 배우자의 따뜻한 사랑이 필요합니다. 또한, 인공항문 수술 자체가 임신을 막는 요인이 아니므로 장루 수술을 받은 여자도 임신이 가능합니다. 그러나 임신을 고려하기 전에 자신이 모르는 건강상의 다른 문제들이 있을 수 있으므로 임신을 고려하기 전에 담당 의사와 상의하기 바랍니다.
장루에 거들이 꼭 필요하지는 않으나 거들을 사용할 경우에는 가볍고 양쪽으로 늘어나거나 큰 것을 사용하는 것이 편합니다. 필요하면 장루에 지나친 압박을 하지 않는 정도의 복대로 장루를 덮어 옷맵시를 내도 좋습니다. 환자의 선호도에 따라 다르지만 장루주머니를 넣을 수 있는 주머니를 팬티마다 만들어 붙일 수도 있고 주머니를 붙인 허리띠를 만들어 차고 다니는 분들도 있습니다.
냄새는 장루 환자들의 공통적인 문제입니다. 냄새를 줄이는 방법으로는 다음과 같은 것들이 있습니다.
운동 가능 여부는 수술 후 경과된 시간, 육체적 상태, 이전의 능력 등에 의해 좌우됩니다. 심한 충격을 줄 수 있거나 보조기가 미끄러져 인공항문에 손상을 줄 가능성이 있는 격렬한 운동과 지나친 스트레칭이 필요한 운동을 제외하고는 수술 전에 즐겼던 운동을 거의 다 할 수 있습니다. 단, 역도처럼 복부에 힘이 들어가는 운동은 장루에 탈장을 야기시킬 수 있으므로 삼가도록 하며, 골프의 경우는 회음부 수술 부위가 완전히 치유된 후에 하는 것이 좋습니다.이외에 장루를 가진 사람들의 전국적인 모임인 한국장루협회(http://www.ostomy.or.kr)를 통하여 재활에 도움을 받을 수도 있습니다.
우리 몸의 정상적인 세포들은 일정한 방식으로 성장하고 소멸하는 데 비해, 암세포들은 빠르게 성장합니다. 대장암에서 흔히 사용하는 항암제는 주사제 또는 먹는 약으로, 이 약제들은 성장하고 증식하는 암세포를 죽이지만 이 과정에서 모든 정상 세포, 특히 소화 기관(구강, 위장관), 체모, 골수, 말초신경 등도 영향을 받아 부작용이 생깁니다. 이러한 정상 세포에 대한 부작용은 시간이 지남에 따라 대부분 회복되며, 심하거나 오래 지속되면 별도의 치료를 받게 됩니다.
메스꺼움과 구토는 항암 화학요법을 받을 때 흔하게 나타나는 부작용 중 하나이지만, 개인의 특성에 따라 그 정도가 다르며, 대장암 환자에게 사용되는 약제는 비교적 수월한 편에 속합니다. 메스꺼움이나 구토를 피하기 위해서는 환기를 자주하고, 요리하는 음식 냄새를 미리 맡지 않게 하며, 처방받은 구토 억제제가 있으면 식사 30분∼1시간 전에 복용합니다.
식사는 소량씩 자주, 미지근한 온도로 하는 것이 좋으며, 기름진 음식은 피하고, 식사 후 바로 눕지 않도록 합니다. 입이나 목이 헐어 통증이 있는 경우, 부드러운 음식을 먹거나 믹서 등으로 재료를 갈거나 잘게 썰고, 연해질 때까지 조리하는 방법을 이용합니다. 오렌지나 토마토 주스 등 자극적인 음식이나 뜨거운 음식, 마른 음식은 피하는 것이 좋습니다. 음식은 작은 스푼으로, 음료수는 빨대를 사용하면 덜 아프게 식사할 수 있습니다. 입안을 자주 헹구어 찌꺼기가 남지 않게 하고, 전혀 먹을 수 없고 통증이 심하면 의사와 상의합니다.
물과 같은 변을 하루에 3∼4회 이상 보는 경우를 설사라고 하지만, 대장암 수술을 받으신 분은 항암화학요법을 받지 않더라도 수술 전에 비해 배변 횟수가 늘고 변이 묽어질 수 있으므로 항암 화학요법 전 상태를 기준으로 배변 횟수와 묽기가 증가된 정도를 고려합니다. 설사가 있는 경우 처방된 지사제를 2알씩 4시간 간격 또는 1알씩 2시간 간격으로 하루 8알까지 복용하고 더 지속되면 응급실을 방문합니다. 충분한 수분을 섭취하고, 기름지고 섬유소가 많은 음식(생야채 등), 유제품은 피하고, 소량씩 가급적 맑은 유동식을 드시는 것이 좋습니다.
반대로 입맛이 떨어지고, 체력 저하로 활동량이 감소하거나, 항암제와 함께 투여되는 다른 약제 등에 의해 대변을 보는 횟수가 줄어들고 대변이 딱딱하고 마르게 되는 변비가 생길 수 있습니다. 규칙적으로 식사와 운동을 하고, 적절한 수분과 섬유질을 섭취하면 변비를 예방할 수 있으며, 그 외 약을 처방받아 도움을 받으실 수 있습니다.
약물을 투여받고 2∼3주가 지나면 머리카락을 비롯한 체모(눈썹, 수염, 겨드랑이 털 및 음모)가 빠지거나 모발이 가늘어지는 증상이 나타날 수 있습니다. 그러나 항암제 치료 중에도 빠지면서 다시 자라기 시작하여 치료 후에는 색깔이나 형태가 바뀔 수도 있지만, 영구 탈모가 되지는 않습니다. 치료 중에는 가급적 염색이나 퍼머, 헤어 드라이기의 사용을 피하시는 것이 좋습니다.
항암제 치료로 피부가 건조해지고 가려울 수 있습니다. 이 경우, 미지근한 물과 순한 비누를 사용하여 목욕을 하고 목욕 후 크림이나 로션을 바르면 도움이 됩니다. 알콜을 함유하는 화장수나 면도용 로션은 증상을 악화시킬 수 있습니다. 또 얼굴이나 몸 전체, 또는 항암제 주사를 맞은 부위의 혈관을 따라서 또는 전신적으로 피부색이 검게 변할 수 있으나 치료가 끝나면 시간이 지남에 따라 회복됩니다. 손톱이나 발톱도 검게 변하거나 흰 줄이 생길 수 있고, 심하면 갈라지거나 빠질 수도 있는데, 손발톱 뿌리 부분의 피부가 붉어지거나 진물이 나면 의료진에게 알립니다.
말초신경 장애로 손발 끝이 저리고 감각이 둔해지며 통증까지 생길 수 있습니다. 특히 대장암 환자에게 자주 사용하는 약제 중 하나는 오래 사용한 경우 추위에 노출될 때 증상이 악화되는 특징이 있습니다. 치료가 끝나면 천천히 회복되지만 오래 지속되는 경우도 있으며, 이 경우는 의사와 상담하여 처방받은 약제로 증상을 경감시킬 수 있습니다.
백혈구는 세균이나 바이러스 등에 의한 감염으로부터 신체를 보호하지만, 항암 화학요법을 받으면 골수에서 생성되는 백혈구가 감소하여 감염의 위험이 높아집니다. 몸이 으슬으슬 추운 오한이 생기고 체온이 38도 이상으로 오르면 응급실을 방문하여야 합니다. 감염을 예방하려면 외출 후, 식사 전, 화장실을 다녀온 후 손을 깨끗이 씻거나 양치질을 하고, 감기나 염증성 질병을 가진 사람과의 접촉을 피해야 합니다. 피부, 손발톱 등에 상처가 나지 않도록 유의합니다.
의료진이 제한하지 않는 한 정상적인 부부 생활은 해도 좋으며, 이상이 있으면 의료진과 상담합니다. 단, 항암제 치료 후 6개월까지는 임신을 피할 것을 적극적으로 권하며, 임신을 원하는 경우 치료 전 미리 의사와 상의해야 합니다.
결장암 수술 후 식이 섭취는 대부분 가스 배출 후에 진행합니다. 그러나, 일부에서는 조기 식이를 진행한 환자들과 전통적인 방식으로 가스 배출 후 식이를 진행한 환자들을 비교하였을 때 구토, 비위관 재삽입률, 재원 기간, 장 마비 기간, 전반적인 합병증 등에서 차이가 없었고, 조기 식이를 진행한 환자의 80%에서 별다른 문제가 없었다고 보고하였습니다.
결장암 수술 직후 1~2개월 까지는 상처 치유의 촉진을 위하여 고단백, 고칼로리 식이와 비타민 C를 충분히 섭취하도록 합니다. 단백질의 보충을 위하여 기름기를 제거한 부드러운 살코기나 생선, 두부, 계란 등을 매 끼마다 포함하고 간식으로 우유나 두유 등을 섭취하도록 합니다. 고기는 고온에서 굽거나 튀긴 것을 섭취하면 대장에서 발암 작용이 활성화되는 것으로 알려져 있으므로 찌거나 삶는 방법을 사용하여 조리하는 것이 좋습니다. 과일과 야채에 많은 비타민 C는 약제보다는 식품으로 섭취하는 것이 좋다고 알려져 있습니다.
그러나, 고섬유질 음식은 수분을 지나치게 흡수시켜서 부종과 변비, 심하면 장 폐색을 초래 할 수 있기 때문에 수술 후 6주간은 고섬유질 음식을 줄이도록 하는 것이 좋습니다. 고섬유질 음식으로는 채소류, 과일류, 해조류, 콩류, 견과류 등이 있습니다. 그러므로, 수술 후 6주간은 도정이 덜된 곡류나 잡곡은 제한하고 도정된 곡류를 이용하도록 하며, 과일이나 채소류는 껍질과 씨를 제거한 후 섭취하도록 합니다. 해조류(김, 미역, 다시마, 파래)나 콩류는 소량씩 섭취하고 견과류는 가능한 삼가도록 합니다. 그러나, 섬유소가 많이 들어있는 채소, 과일, 도정이 덜된 곡류의 섭취는 그 식품들에 각종 항산화 물질과 유익한 무기질이 들어 있으므로 일정 기간 후(수술 후 2~3개월)에는 충분히 섭취하도록 합니다.
장 절제술로 인한 생리적 영향은 절제의 위치와 길이, 회맹판의 유무, 우회된 장의 길이, 장의 연속성 여부 등에 따라 다릅니다. 소장의 많은 부분을 제거하거나 우회시키면 흡수 불량과 설사가 발생합니다. 그러므로 설사를 유발할 수 있는 음식물은 가능하면 피하도록 합니다. 설사를 유발할 수 있는 식품으로는 콩류, 생 과일, 생 야채, 양념이 강한 음식 등이 있습니다.
결장의 일부 또는 거의 대부분을 절제한 경우에는 잦은 배변으로 지나치게 수분을 상실할 수 있습니다. 그러므로, 수술 후 배변의 횟수가 줄어들고 변의 굳기가 정상화될 때까지 충분한 수분 섭취(하루 6잔~10잔 정도)가 필요합니다.
결장암 수술 후 항암 치료가 끝나면 장기적으로는 식생활 습관의 변화가 필요합니다. 따라서 육류의 지나친 섭취를 줄이고(단, 영양 상태의 균형을 위하여 너무 제한하지 않도록 합니다.) 신선한 야채, 과일 등 섬유질 섭취를 늘리며 음주를 줄이는 균형 있는 식생활 습관과 적당한 운동을 생활화하는 것이 중요합니다.많은 암 환자들이 암의 진단을 받은 후에 암의 완치를 위해 생소한 보조 요법을 추구하고자 하여, 보약 등 평소에 섭취하지 않던 약제를 사용하기 시작하는 것을 볼 수 있습니다. 그러나, 일단 시작된 암의 발전과 진행은 단기간의 음식 습관 변화로 해결되는 것은 아닙니다. 그보다는 올바른 식습관을 터득하여 음식물을 균형 있게 잘 섭취함으로써 전반적인 건강 상태를 유지하는 것이 중요합니다. 만약 병원에서 권하지 않은 식품을 암에 좋다고 하여 섭취하고 있다면 그 식품이 임상 시험을 거친 진정한 효과가 있는 약인지를 담당 의사에게 꼭 문의하기 바랍니다.
장루 조성술을 한 환자는 수분 섭취에도 주의 깊은 관심을 기울여야 합니다. 장루로 배출되는 배액량은 하루에 약 1,200~1,500㎖입니다. 수분 섭취가 너무 적게 되면 탈수가 되기 쉽고, 소변 양이 적어지므로 비뇨기계 결석이 생기는 경향이 있습니다. 그러나, 너무 많은 수분 섭취는 또한 배액량의 증가를 초래하여 장루 관리의 불편함을 야기하므로 하루 1,500~2,000ml의 수분 섭취가 적당하다고 할 수 있습니다.
장루 조성술 후에는 고단백ㆍ고탄수화물ㆍ고칼로리의 저잔여 식이를 합니다. 그리고 비타민 A, 비타민 D, 비타민 E, 비타민 K, 비타민 B12의 보충제가 필요합니다. 설사나 불편감을 일으킬 수 있는 음식물은 되도록 피하도록 하고, 장 폐색을 유발할 수 있는 음식은 수술 후 6주간 삼가도록 합니다.
장루를 가진 환자는 음식을 잘 씹어 먹어야 하는데, 이것은 장을 통과하는 시간이 짧으므로 음식물을 잘 씹지 않게 되면 음식물이 소화되지 않은 채 통과하게 되어 영양 섭취가 정상적으로 이루어지지 않기 때문입니다.
섭취한 음식물은 4~6시간 안에 장루로 배설됩니다. 따라서 잠자리에 들 시간에 많은 양의 식사를 하는 것은 좋지 않습니다. 보통 수술 전에는 많은 음식물을 섭취하면 설사나 장 폐색 등의 다른 증상들을 유발시키기 때문에 양을 제한하므로, 장루 조성술을 한 환자들은 흔히 수술 후의 식사가 결장암 이환 시의 식사보다는 제한이 덜 하다고 느낍니다. 따라서 대부분 수술 후 체중이 증가하고 때로는 열량 섭취를 제한해야 하는 정도까지 체중이 증가하기도 합니다.
암 자체뿐만 아니라 암을 치료하기 위한 방법들은 환자의 영양상태에 영향을 미칩니다. 영양상태는 질병의 이환율, 사망률, 치료효과, 그리고 궁극적으로는 삶의 질에도 영향을 미치게 되므로 좋은 영양상태를 유지하는 것이암환자에게 있어서 매우 중요합니다.
암을 치료하는 동안에 잘 먹음으로써,
암을 치료하는 특별한 식품이나 영양소는 없으며 균형 잡힌 식사로 좋은 영양상태를 유지하는 것이 가장 중요합니다. 그러기 위해서는 충분한 열량과 단백질, 비타민 및 무기질을 공급할 수 있는 식사를 섭취해야 하며, 이는 여러 가지 음식을 골고루 먹음으로써 가능합니다.

'질병정보' 카테고리의 다른 글
| 고혈압 (0) | 2012.12.28 |
|---|---|
| 급성 간부전 (0) | 2012.12.27 |
| 중이염 (0) | 2012.12.26 |
| 일차성 측삭 경화증 (0) | 2012.12.21 |
| 골 파제트병(변형성 골염) (0) | 2012.12.21 |